هدف اصلی از درمان جراحی در بیماران مبتلا به تشنج مقاوم به درمان دارویی یا جراحی صرع مقاوم به درمان، برداشتن کامل کانون ایجاد کننده تشنج در مغز (نواحی اپی لپتو ژنیک یا Zone Epileptogenic) به روش جراحی یا تخریب این نواحی با روشهای کمتر تهاجمی است.
تشنج یا صرع مقاوم به درمان دارویی، طبق تعریف اتحادیه بین المللی مقابله با تشنج (International league Against Epilepsy یا ILAE) به صورت زیر تعریف می شود:
ناتوانی در کنترل تشنج علیرغم استفاده از حداقل دو داروی مناسب که با دوز کافی تجویز شده باشند.
برای درمان تشنج یا صرع مقاوم به درمان دارویی با روش جراحی، انجام دو مرحله ضرورت دارد:
- شناسایی موقعیت آناتومیک کانون تشنج در مغز
- تعیین موقعیت کانون تشنج نسبت به نواحی عملکردی مهم در مغز (Functional Cortex)
ابزارهای تشخیصی
امروزه برای تعیین موقعیت کانون تشنج در مغز و ارزیابی موقعیت آنها نسبت به نواحی عملکردی، ابزارهای تشخیصی مختلفی در دسترس می باشد که عبارتند از:
- ارزیابی بالینی تشنج (سمیولوژی تشنج)
- نوار مغز یا الکتروانسفالوگرافی (EEG)
- نوار مغزی ویدئویی (Video EEG Monitoring) که به آن Long Term Monitoring یا LTM هم گفته میشود.
- تصویر برداری از مغز با ام ار ای
- ام آر آی عملکردی یا فانکشنال ام ار ای (FMRI)
- پت اسکن (PET Scan)
- تصویر برداری از مغز با SPECT
- مغناطو انسفالوگرافی (MEG)
- بررسی تهاجمی مغز (Invasive Monitoring)
- ارزیابی عصب شناختی – روان شناختی (تست نوروسایکولوژیک)
در ادامه به توضیح مختصر در مورد ابزارهای تشخیصی ذکر شده، می پردازیم.
ارزیابی بالینی تشنج
ارزیابی بالینی تشنج شامل چگونگی تشنج به لحاظ بالینی، تاریخچه بیماری در خود فرد و خانواده و همچنین معاینه کامل سیستم عصبی بیمار می باشد.
در گرفتن شرح حال و تاریخچه از بیمار، سوالات مربوط به سوابق تولد، آسیب های ناحیه سر و تاریخچه عفونت در دستگاه اعصاب مرکزی بسیار حائز اهمیت میباشند.
نوار مغز (EEG) و نوار مغزی ویدیویی (LTM)
انجام نوار مغز و نوار مغزی ویدیویی، یک اقدام ضروری در ارزیابی کانون تشنج می باشد.
جهت انجام نوار مغزی ویدیویی(LTM), لازم است بیمار در واحد مانیتورینگ ویدیویی نوار مغز در بیمارستان بستری شود. در این واحد، همزمان با ثبت ۲۴ ساعته نوار مغز، تصویر برداری ویدیویی نیز از بیمار انجام می شود و تشنج های بیمار، با انطباق یافته های نوار مغز و تصاویر ویدئویی، توسط پزشک متخصص ارزیابی میشوند.
تصویر برداری از مغز با ام ار ای
تصویر برداری از مغز با ام ار ای، جهت رویت ساختارهای آناتومیک مغز، بررسی وجود ناهنجاری های لوب گیجگاهی (اسکلروز هیپوکامپ)، ناهنجاریهای کورتیکال (کورتیکال دیسپلازی) و تشخیص سایر کانونهای تشنج در مغز به کار میرود.
ام آر آی عملکردی یا فانکشنال ام ار ای (FMRI)
همانطور که پیشتر گفته شد در درمان جراحی صرع مقاوم به درمان یا همان جراحی بیماران مبتلا به تشنج مقاوم به درمان دارویی، کانون تشنج بصورت کامل از مغز خارج شده یا با روشهای کمتر تهاجمی تخریب می شود، به همین جهت تعیین ارتباط و مجاورت کانون تشنج با نواحی عملکردی مهم در مغز به منظور جلوگیری از ایجاد آسیب به این نواحی، بسیار حائز اهمیت است.
ام ار ای فانکشنال، یک روش تصویربرداری است که میتواند مکان آناتومیکی نواحی عملکردی مهم در مغز مانند نواحی مربوط به حرکت اندامها و نواحی مربوط به تکلم را نشان دهد و موقعیت آنها را نسبت به کانون تشنج برای جراح روشن سازد.
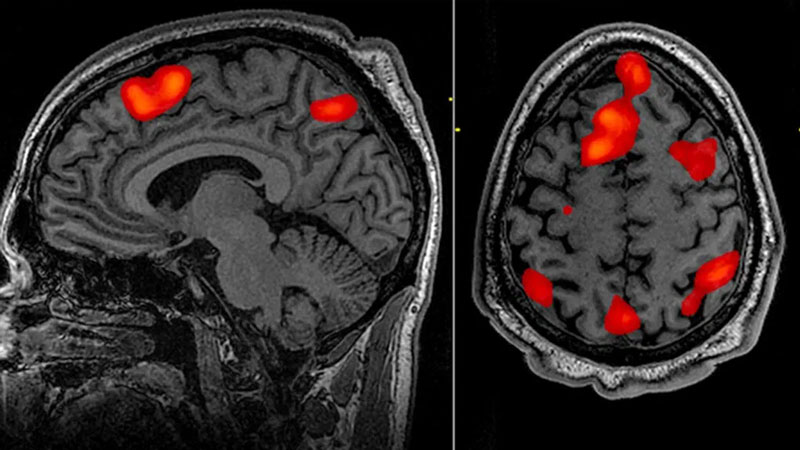
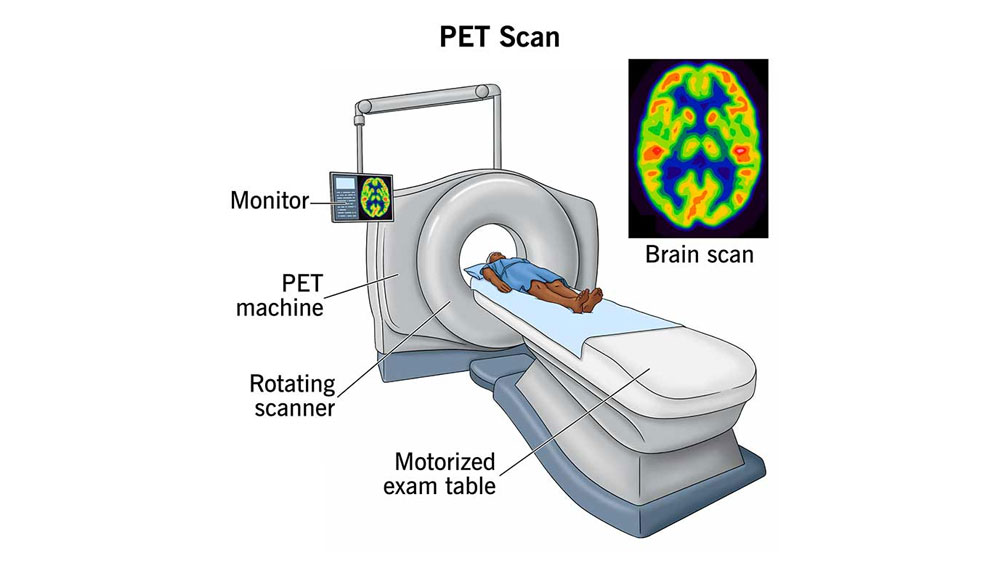
پت اسکن PET scan و SPECT
این دو روش از سال ۱۹۹۰ در ارزیابی و شناسایی کانون تشنج قبل از عمل جراحی، مورد استفاده قرار گرفته اند. در این روشهای تصویر برداری، کانون تشنج بر اساس فعالیت متابولیک ان در حین تشنج، یا در فواصل بین تشنج ها، شناسایی می شود.
مغناطو انسفالوگرافی(MEG)
این روش به تازگی برای شناسایی کانون تشنج معرفی و مورد استفاده قرار می گیرد. MEG با اندازه گیری میدانهای مغناطیسی تولید شده توسط کانون های تشنج و انطباق ان با تصاویر ام ار ای، کانون تشنج را شناسایی می کند و به ویژه زمانی کاربرد دارد که بیمار مبتلا به تشنج باشد، ولی در ام ار ای انجام شده، کانون تشنج قابل رویت نباشد.
بررسی تهاجمی مغز (Invasive Monitoring)
این روش نیز به منظور شناسایی کانون تشنج است و در بیمارانی به کار می رود که مبتلا به تشنج هستند ولی در روشهای تصویربرداری غیر تهاجمی (ام آر آی، پت اسکن، SPECT)، کانون تشنج شناسایی نمی شود، یا کانون تشنج پیدا شده با یافته های بالینی و اطلاعات نوار مغزی و نوار مغزی ویدیویی (LTM), هماهنگی ندارد.
بررسی تهاجمی مغز عبارتست از تعبیه الکترود در بعضی مناطق مغز که مشکوک به ایجاد فعالیت تشنجی هستند و این کار به کمک عمل جراحی انجام می شود. بعد از تعبیه الکترود در مغز، به مدت چندین روز فعالیت های طبیعی و غیر طبیعی مغز از طریق ان الکترودها، ارزیابی و کانون تشنج شناسایی می شود.
ارزیابی عصب شناختی – روان شناختی (تست نوروسایکولوژیک)
تمام بیمارانی که قرار است برای درمان تشنج تحت عمل جراحی قرار گیرند، باید قبل از جراحی تحت ارزیابی عصب شناختی – روان شناختی قرار گیرند. این تست (تست نوروسایکولوژیک)، برای ارزیابی قدرت شناخت و ارزیابی تواناییهای ذهنی شامل زبان، حافظه و قدرت توجه و تمرکز می باشد.
انواع جراحی صرع مقاوم به درمان در بیماران مبتلا به تشنج مقاوم به درمان دارویی
لوبکتومی تمپورال
لوبکتومی تمپورال استاندارد عبارتست از برداشتن بخشهای انترو مدیال لوب تمپورال مغز به روش جراحی (بخش جلویی و داخلی لوب گیجگاهی مغز). این روش یکی از رایج ترین و موثرترین روشهای جراحی برای درمان بیماران مبتلا به تشنج مقاوم به درمان دارویی است.
این روش اولین بار توسط ویکتور هورسلی در سال ۱۸۸۶ معرفی شد و بعدها توسط جراحان مغز و اعصاب دیگر مانند پنفیلد، فالکونر و اسپنسر گسترش داده شد و تکمیل گردید.
در این روش جراحی، کورتکس تمپورال (قشر خاکستری لوب گیجگاهی) به اندازه ۳ تا ۵/۴ سانتیمتر در نیمکره غالب و ۵/۴ تا ۶ سانتیمتر در نیمکره غیر غالب، برداشته میشود و لازم است علاوه بر قشر خاکستری لوب گیجگاهی، ساختارهای داخلی لوب گیجگاهی شامل آمیگدال و هیپوکامپوس نیز برداشته شوند.
کورپوس کالوزوتومی
کورپوس کالوزوم یا رابط پینه ای، بخشی از مغز است که از حدود ۲۰۰ میلیون نورون ساخته شده است و وظیفه آن ارتباط دو نیمکره مغز می باشد.
عمل جراحی کورپوس کالوزوتومی عبارتست از قطع کورپوس کالوزوم یا رابط پینه ای به منظور جلوگیری از گسترش امواج تشنجی از یک نیمکره مغز به سمت مقابل.
این روش جراحی برای اولین بار توسط واگنن معرفی شد که آن را در یک مجموعه ۱۰ تایی از بیماران انجام داد.
کورپوس کالوزوتومی برای کاهش تعداد حملات تشنجی در بیمارانی به کار می رود کهدارای کانونهای تشنجی متعدد هستند و این کانونها با روش جراحی قابل برداشتن نمی باشند.
مهمترین تشنجی که به این روش جراحی پاسخ مناسب میدهد تشنج آتونیک است که به صورت حملات متعدد کاهش تون عضلات و افتادن های مکرر بروز میکند.
بیماریهای دیگری که برای درمان تشنج در آنها میتوان از روش جراحی کورپوس کالوزوتومی بهره برد عبارتند از انسفالیت راسموسن و سندرم همی پلژی نوزادی.
ترنسکشن ساب پیال مالتیپل (Transition Subpial Multiple یا MST)
این روش جراحی برای قطع ارتباط بین سلولی در کانون تشنج است و مانع از گسترش امواج تشنجی از یک سلول به سلول مجاور می شود.
در بیمارانی که کانون تشنجی آنها در مناطق عملکردی مهم مغز مانند قشر حرکتی، قشر بینایی و قشر تکلم میباشد، برداشتن کانون تشنج به روش جراحی به دلیل ایجاد نقایص عصبی بزرگ مانند اختلالات حرکتی، اختلالات بینایی و اختلالات تکلمی، عملا مقدور نمیباشد. به همین دلیل از این روش جراحی جایگزین (MST) برای قطع ارتباطات بین سلولی استفاده می شود.
اساس این روش جراحی بر مبنای آرایش آناتومیک سلولها در قشر مغز می باشد. در قشر مغز، ستون های عمودی، حاوی سلولها و مسیرهای فانکشنال و عملکردی هستد و چنانچه قطع ارتباط به موازات این سلولها و مسیرهای مهم انجام شود، قطع ارتباط بین سلولهای مجاور، بدون آسیب به خود سلول و مسیرهای عصبی، حاصل میشود.
توپکتومی
توپکتومی عبارت است از برداشتن بخشی از کورتکس لوب فرونتال (لوب پیشانی مغز)، لوب پاریتال (لوب آهیانه ای مغز) یا لوب اکسیپیتال (لوب پس سری مغز) که کانون تشنج باشد.
اولین بار دکتر ویکتور هورسلی این روش جراحی را در سال ۱۸۸۶ انجام داد و به آن واژه لیژنکتومی (برداشتن ضایعه) را اطلاق کرد.
توپکتومی معمولا زمانی انجام میشود که کانون تشنج فوکال(موضعی) و در ناحیه به لحاظ عملکردی خاموش مغزی باشد.
همیسفرکتومی
همیسفرکتومی آناتومیک عبارتست از خارج سازی کامل یک نیمکره مغز که به دلیل بروز عوارض زیاد امروزه منسوخ شده است و با روش همیسفرکتومی فانکشنال یا عملکردی جایگزین گردیده است.
در روش فانکشنال همیسفرکتومی یا همیسفرکتومی عملکردی ارتباطات عملکردی یک نیمکره مغز با ساختارهای عمقی و نیمکره مقابل قطع میشود بدون انکه بخش قابل ملاحظه ای از نیمکره مغز خارج گردد.
در روش جدید که عمدتا متمرکز بر قطع ارتباطات به جای خارج سازی یک نیمکره است، به دلیل اینکه حفره خالی کمتری بعد از جراحی در داخل جمجمه ایجاد میشود، عوارض بسیار کمتری نسبت به روش قدیمی دارد.
همیسفرکتومی عملکردی معمولا برای کودکان با تشنج مقاوم به درمان دارویی و مبتلا به ضایعات منتشر در یک نیمکره مغز (که مادرزادی بوده یا در حول و حوش زایمان ایجاد شده باشند) به کار میرود. چنین بیمارانی معمولا به دلیل اختلال عملکرد مغز، دچار ضعف عضلات در یک نیمه بدن و اختلالات میدان بینایی هستند.
به دلیل اختلال شدید عملکرد یک نیمکره، معمولا مراکز حرکتی و تکلم، یا به نیمکره دیگر منتقل شده یا مدتی بعد از جراحی به نیمکره دیگر منتقل میشوند (پدیده انتقال یا پدیده ترانسفر). به همین جهت بعد از عمل جراحی معمولا به جز اختلال در حرکات ظریف دست، با نقایص عصبی دیگری همرا نیست و بخش عظیمی از بیماران می توانند راه بروند و از اندامهای خود استفاده کنند.
در زیر لیست بیماریهایی که کاندید مناسبی برای جراحی همیسفرکتومی فانکشنال هستند، به صورت خلاصه ذکر شده است:
- ضایعات ایسکمیک و پورنسفالیک (که ناشی از اختلال خونرسانی به مغز هستند)
- کورتیکال دیسپلازی و اختلالات ناشی از مهاجرت نورونی در دوران جنینی
- همی مگالنسفالی
- سندرم استورج وبر
- انسفالیت راسموسن
- همی آتروفی
- سندرم همی پلژیا – همی کانوالشن (HHE)
تحریک الکتریکی به روش جراحی
میزان خلاصی از تشنج بعد از برداشتن کانون تشنج به روش جراحی حدود ۶۰ تا ۹۰ درصد است. در بیمارانی که امکان برداشتن کانون تشنج در انها به روش جراحی وجود ندارد یا بعد از عمل جراحی دچار عود تشنج می شوند، کاندید روش تحریک الکتریکی می باشند.
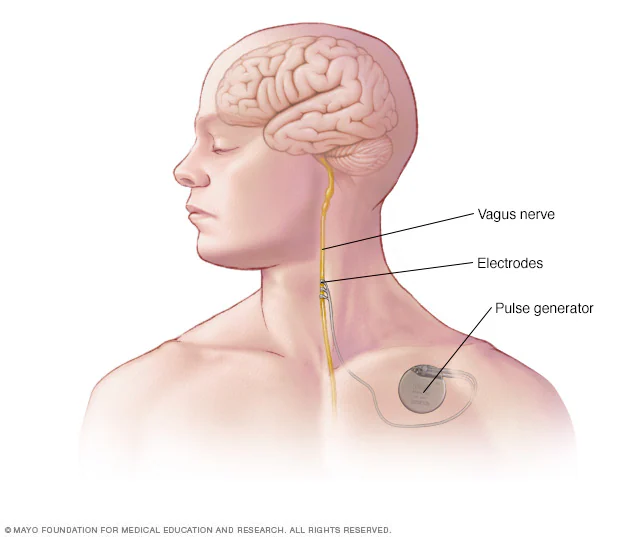
در روش تحریک الکتریکی، الکترودهایی در هسته های مغز (هسته تالاموس) یا اطراف عصب واگ قرار داده میشود که این الکترودها با تحریکات الکتریکی مداوم، باعث تنظیم فعالیت الکتریکی سلولها و جلوگیری از بروز تشنج می شوند.